МедСтрах
> Официальный отдел > Реформа здравоохранения > МедСтрах
А. И. Траутер –
Директор медицинской страховой организации “Городская больничная касса “Кемерово””, Вице-президент Кемеровского отделения РМА
Когда-то, по признанию ВОЗ, здравоохранение тогда ещё Советского Союза было признано лучшим в мире. И, действительно, несмотря на скудное финансирование отрасли государством, активное участие в его развитии принимали промышленные предприятия – от укрепления материально-технической базы до повышения материального благосостояния работников медицины (выделяя им жилплощадь, путевки их детям, обеспечивая детей медработников местами в яслях и детских садах и прочее).
Все это позволяло отрасли здравоохранения выглядеть на должном уровне, а именно:
l повышать показатели здоровья населения, особенно работающего, посредством организации на предприятиях врачебно-инженерных бригад, в ведении которых находился контроль за техникой безопасности, за трудоустройством часто и длительно болеющих, беременных женщин и т. п.;
l решать вопросы санаторно-курортного лечения;
l определять факторы вредности на производстве и обеспечивать работающих во вредных условиях производства всем необходимым;
l создавать АПТК (акушерско-педиатрические терапевтические комплексы);
l проводить диспансеризацию населения;
l проводить на высоком уровне мероприятия по снижению заболеваний, носящих социальный характер (заметьте, без всякой гуманитарной помощи);
l проводить флюорографические осмотры со 100% охватом населения, осмотры на онкологические заболевания и сифилис;
l проводить всю программу профилактических прививок детям и подросткам по прививочному графику.
Вся эта работа проводилась на энтузиазме медицинских работников, так как государство, принимая одно за другим решения по улучшению показателей здравоохранения, не выделяло дополнительных средств, отсюда и половинчатое исполнение, а порой и невыполнение намеченных планов, фальсификация показателей, а самое главное – снижение авторитета отрасли, как таковой.
Все сказанное выше стало возможным в результате повышения показателей экстенсивного развития, дробления на мелкие службы, виды медицинской помощи, развития отраслевых ведомственных управлений и учреждений, приведших к “разбазариванию” государственных средств, никак не влияющих на улучшение медицинской помощи. Стали развиваться ведомственные учреждения здравоохранения, оснащавшиеся новейшим медицинским оборудованием, строились новые корпуса при постепенном обветшании государственного (муниципального) областного и районного здравоохранения. Руководители промпредприятий прекратили принимать участие в развитии общегородского здравоохранения, однако, продолжали пользоваться консультативной специализированной стационарной помощью специалистов города и области.
Создание тепличных условий работы в ведомственных учреждениях, а именно: отсутствие ответственности за показатели здоровья в целом (отраслевые учреждения не отвечают за уровень заболеваемости по социально значимым заболеваниям, за материнскую и детскую смертность, за развитие видов медицинской помощи), повышенная оплата труда, льготное обеспечение путевками и т. д. не могло не вызвать раздражения в среде медицинской общественности. В то же время, у работников медицинских учреждений, входящих в состав управлений здравоохранения всех уровней, была неимоверная нагрузка на приеме, скудное медикаментозное обеспечение стационаров, ненадлежащие условия работы (отсутствие транспорта, расходного материала и так далее) и, прежде всего, повышающиеся требования населения, местных властей и государства по обеспечению качества оказания медицинской помощи.
Постепенно эти проблемы переросли в требование медицинской общественности изменить политику планирования отрасли, перейти к интенсивному развитию здравоохранения.
Для решения этих вопросов Министерство здравоохранения РСФСР в 1987 году дало задание трем территориям – Куйбышеву (ныне Самара), Ленинграду (ныне Санкт-Петербург) и Кемерово внести предложения по изменению экономики здравоохранения. Разработки проводились с участием научных работников НИИ социальной гигиены, экономики управления здравоохранения им. Семашко Н. А., проблемной лаборатории Кемеровского государственного мединститута. Благодаря усилиям этих организаций, внесено предложение о внедрении в отрасль здравоохранения принципов нового хозяйственного механизма.
Эта программа предусматривала:
l консолидацию средств, выделяемых на здравоохранение, в руках руководителей здравоохранения (т. е. распределителем кредитов стал главный врач, а не председатели сельских, районных советов, как это было раньше);
l объединение и укрупнение учреждений здравоохранения в территориальные медицинские учреждения с единым руководителем (т. е. в районе все участковые больницы, врачебные амбулатории и службы стали подчиняться руководителю ТМО);
l изменение механизма финансирования – подушевое финансирование в расчете на одного жителя.
l разделение лечебно-профилактических учреждений в зависимости от уровня медицинской помощи на категории А, Б, В, Г, в соответствии с чем была разработана стоимость медицинской услуги.
Выделение финансовых средств в расчете на одного жителя привело к рационализации расходов на отдельные виды медицинского обслуживания, к смещению центра тяжести в сторону менее затратной амбулаторно-поликлинической помощи за счет открытия при поликлиниках дневных стационаров. Главным достижением проводимой работы в условиях нового хозяйственного механизма стало экономическое использование имеющихся материально-технических ресурсов, изменился подход к оплате труда. Она проводилась за произведенные объемы работ, с учетом их качества. Внедрена бригадная форма оплаты труда. Эта форма работы ЛПУ научила руководителей здравоохранения мыслить экономически, рационально использовать штатную численность и реально оценивать необходимость развития того или иного вида медицинской помощи.
Стали создаваться межтерриториальные центры оказания медицинской помощи: офтальмологический, фтизиатрический и т. д. Начала проводиться интеграция государственной и ведомственной службы в зависимости от наличия базы и подготовленных специалистов.
Фондодержателями были определены амбулаторно-поликлинические учреждения. Им выделялся подушевой норматив финансирования на количество обслуживаемых жителей, на основе чего определялся объем бюджетных ассигнований для каждой административной территории. Взаиморасчеты с другими службами производились посредством разработанных тарифов на медицинскую помощь. Стало возможным более гибко и рационально подходить к расходованию средств и оплате труда медицинских работников, впервые заговорили о развитии платных услуг. В основном о сервисных услугах, не связанных с основной деятельностью лечебно-профилактических учреждений.
С годами шлифовались взаимоотношения между ЛПУ и другими учреждениями здравоохранения, в частности, со стационарами и Станциями “скорой помощи”, так как на первых порах они превратились в зарабатывающие учреждения. Амбулаторно-поликлиническая сеть стала отрабатывать варианты повышения качества работы звена первичной медико-санитарной помощи, выделения бригад для обслуживания вызовов, открытия дневных стационаров при поликлиниках, стационаров на дому. Принимаемые меры уменьшили поток поступления больных в стационары, количество вызовов ССМП, число обострений хронических заболеваний. Были приведены в соответствие с объемами коечный фонд и штатное расписание (особенно управленческий аппарат) лечебно-профилактических учреждений.
Однако дальнейшее экономическое реформирование требовало дополнительных источников финансирования, так как имевшиеся возможности отрасли здравоохранения за годы работы ЛПУ в условиях нового хозяйственного механизма были полностью исчерпаны, а недостаточный уровень финансирования здравоохранения из бюджета сделал проблематичным обеспечение дальнейшего развития отрасли, всеобщей доступности качественной медицинской помощи. Нарастающая социальная напряженность в медицинской среде, а также недовольство рабочих промышленных предприятий медицинским обслуживанием привели руководство здравоохранения области к началу разработки принципов бюджетно-страховой медицины.
В феврале 1992 года Постановлением Президиума ВС РФ от 16.12.91 г. “О досрочном введении в действие на территории Кемеровской области Закона РФ…” в Кузбассе началось внедрение обязательного медицинского страхования. Основной целью введения обязательного медицинского страхования стало развитие экономических методов воздействия на состояние здоровья населения, управление системой здравоохранения, отход от остаточного принципа финансирования здравоохранения, расширение прав пациентов, предоставление определенной самостоятельности регионам.
В течение полутора лет в области был принят норматив отчисления на ОМС в размере 10,7% от фонда оплаты труда. Эти средства, помимо бюджетных, направлялись на развитие учреждений здравоохранения всех категорий (за исключением домов ребёнка, станций переливаний крови, судмедэкспертизы). Подушевой норматив финансирования определялся на все население, а бюджеты продолжали финансировать здравоохранение по прежней схеме. То есть была применена истинно бюджетно-страховая схема финансирования, а средства в виде социального налога, как это и предполагалось, стали дополнительными средствами. Государство сохранило бюджетное финансирование на прежнем уровне, и здравоохранение стало поднимать голову.
Так, за год ЛПУ смогли укрепить материально-техническую базу, оснаститься необходимым лабораторно-диагностическим оборудованием, сделать необходимые запасы для оказания медицинской помощи населению, повысить фонд оплаты труда. Параллельно была организована страховая медицинская организация ОБК “Кузбасс” с 36 филиалами на территории области. Данная СМО была ведущей в области, на ее базе формировалась и отрабатывалась нормативно-методическая технология. Был образован перестраховочный фонд, созданный для выравнивания финансового положения территорий.
В России закон “О медицинском страховании граждан РФ” вводился в действие с 01.01.1993 г., но территории, в основном, не были готовы к его практической реализации. Поэтому потребовалось срочно разработать модель организации обязательного медицинского страхования. Верховный Совет Российской Федерации принял ряд руководящих документов, позволяющих вплотную приступить к созданию организационной системы медицинского страхования. Одним из основных документов того времени стало постановление “О порядке финансирования ОМС граждан на 1993 год”. Верховный Совет РФ постановил создать Федеральный Фонд ОМС и предложил органам власти создать в субъектах РФ Территориальные фонды с филиалами на местах. Было разработано и утверждено постановлением ВС РФ от 24.02.93 г. № 4543-1 положение о территориальном фонде обязательного медицинского страхования (ТФ ОМС). Этим документом четко разграничивались функции и расставлялись приоритеты в системе ОМС: кто чем должен заниматься и за что отвечать. Кроме того, был определен размер социального налога, который составил 3,6% от фонда оплаты труда.
На фоне полной безграмотности территорий в вопросах ОМС, Федеральный фонд не сумел возглавить четкую работу по созданию стройной системы ОМС, порядка финансирования и т. д. В результате на 83-х территориях РФ существовало 23 варианта финансирования лечебно-профилактических учреждений в условиях обязательного медицинского страхования. Каждая территория осуществляла внедрение ОМС по своим законам и правилам. В результате и до настоящего времени в финансовых взаимоотношениях между ТФ – СМО – ЛПУ существует неразбериха: одна территория финансирует только стационарные медицинские услуги, другая, наоборот, только амбулаторно-поликлинические, третья – только медикаменты и т. д. Принижена или вообще не прослеживается роль страховых компаний. В ряде территорий они существуют номинально. Все это побуждает правительство страны принимать меры по доработке существующего закона “О медицинском страховании”.
Однако анализ 10-летней работы в системе ОМС Кемеровской области показывает, что существующий Закон достаточно совершенен, но для того, чтобы он работал, всем субъектам системы ОМС необходимо четко его исполнять. В нем разграничены права и обязанности каждой структуры с обязательным исключением посягательств на права каждого из них. Имеется в виду, что Департамент управляет и развивает здравоохранение, повышает квалификацию медработников, ТФ финансирует СМО, контролирует их деятельность, работает с администрациями территорий по перечислению подушевого норматива на неработающее население, консолидирует финансовые средства и т. д. Но, с другой стороны, ТФ ОМС не должен заниматься медицинской экспертизой в ЛПУ, аккумулировать финансовые средства для централизованной оплаты медикаментов, оборудования, а в случае выполнения функций страховщика должен иметь лицензии на право заниматься данным видом деятельности.
Четкое исполнение каждым своих обязанностей позволило отработать стройную работающую систему ОМС в Кемеровской области. Однако не сохранилась изначально задуманная форма финансирования – бюджетно-страховая, и произошло это в силу переживаемого в то время экономического кризиса. Бюджет территорий взял на полное обеспечение учреждения здравоохранения, не работающие в системе ОМС, и, что еще хуже, часть ЛПУ. Это привело к расколу коллективов и разделению ЛПУ на “своих” и “чужих”, к 100%-ному финансированию ЛПУ, не работающих в ОМС и скудному финансированию, а порой вообще отсутствию такового, в ЛПУ системы ОМС. Финансовая неразбериха сказалась на возможности получения бесплатной медицинской помощи и больше всего пострадало работающее население. Перестали выполнять обязательства руководители промпредприятий, коммерсанты различных ООО и т. д. по перечислению страховых взносов. Особенно резко упала дисциплина по перечислению взносов на ОМС после передачи функции сбора средств в налоговую инспекцию.
С 1997 года мы видим, что на фоне разбалансированной экономики одно за другим принимаются решения о повышении заработной платы медицинским работникам (и почему-то только бюджетникам), о расширении объема льготных услуг, об удорожании содержания материально-технической базы и все это при малом размере взноса (3,6% от ФОТ). Кроме того, идет постоянное вмешательство руководителей всех уровней в схему финансирования, осуществляемого не по произведенным объемам работ, а по прежней методике – мощности ЛПУ. Это привело к перекосу в финансировании ЛПУ: перефинансировании одних и недофинансировании других. Немалую роль сыграла и установка на первоочередную выплату заработной платы медицинским работникам и ликвидации задолженности по ней. В результате в доходах ЛПУ доля заработной платы стала составлять от 60 до 87% от всей суммы средств ОМС. Оставшаяся часть приходится на другие расходы (ст. 9 и 10). Сформированная изначально бюджетно-страховая система здравоохранения, плавно перешла в страховую систему, так как с каждым годом бюджетных ассигнований в ЛПУ, работающих в системе ОМС, становится все меньше и меньше. Постепенно из бюджета исключаются целевые программы, такие как охрана материнства и детства, вакцинопрофилактика детей и подростков и другие. Но так как вопросы охраны материнства и детства, социально значимые заболевания, профилактика гепатита В имеют первостепенное значение, то исполнение их ложится на плечи ОМС.
Сейчас рассматривается проект закона “О медицинском страховании граждан”, в разработке которого принимают участие все, вплоть до координационного совета объединений работодателей России и ФНПР, но только не Минздрав, не Федеральный Фонд и не депутатский корпус. В результате вновь медицине отводится место на задворках. Я не имею в виду Москву или Санкт-Петербург. Там все будет в порядке, ибо вновь предпринимаются попытки централизации средств. Из ожидаемых 4,1% отчислений 2% должны поступить в центр для выравнивания территорий, но если не поступят из региона данные проценты, то тройственное соглашение между Федеральным Фондом, Минздравом и территорией не будет заключено. А где территория возьмет эти 2 %, когда сборы страховых взносов в размере 3,6% находятся не на должном уровне? Когда все или почти все крупные градообразующие промышленные предприятия находятся под внешним управлением (как правило, представителями центра) и интересы у них совсем иные, чем забота о людях территорий, на которых они сегодня управляют? Когда, чтобы избежать уплаты налогов, они подводят предприятия под банкротство.
На протяжении многих лет говорится об экономии и рациональном использовании денежных средств, выделяемых на содержание учреждений здравоохранения. Мы доэкономились до того, что в скором будущем государственного здравоохранения, да и ведомственного тоже, не будет, и некому будет влиять на показатели здоровья регионов.
Приблизительно с середины 90-х годов постепенно под маркой местного самоуправления медицинские вузы, научно-исследовательские лаборатории, клиники республиканского подчинения передаются на содержание области. Ведомства из-за ненадобности и излишних расходов закрывают соцкультбыт, в том числе и учреждения здравоохранения. Для обеспечения денежными средствами территориальной программы государственных гарантий мы вынуждаем руководителей ЛПУ сократить коечный фонд, перераспределить имеющиеся материально-технические ресурсы, не думая о том, что оплата труда руководителей ЛПУ напрямую зависит от типа мощности учреждения, его коечного фонда. Поэтому ни один руководитель не сделает и шага в этом направлении.
На дотационных территориях и территориях, где государственные предприятия, учреждения, организации и сельское хозяйство переходят в руки различных фирм, руководители (а их большинство), не заботятся о здоровье работающих. Эти работники временно устроены, не имеют трудовой книжки и оплату труда получают в конвертах, не участвуя в страховых платежах из-за сокрытия руководителями фонда оплаты труда.
Отсюда только по г. Кемерово из 527 тысяч человек, живущих на территории города, не застраховано 27 тыс. человек, а по области эта цифра составляет 230 тыс. человек. Помимо указанного контингента, в формировании страховых взносов в ТФ не участвуют аттестованные военнослужащие, солдаты срочной службы, прокуратура, УВД, а это ни много, ни мало – около 30 тыс. человек. Они такие же смертные, как и все, и нуждаются в медицинской помощи. Во всех нормативных документах, в том числе и совместном приказе МЗ и Минобороны от 14.06.95 г. № 204/167 “Об оказании медицинской помощи военнослужащим Вооруженных Сил РФ в учреждениях здравоохранения” сказано, что затраты, связанные с оказанием медицинской помощи военнослужащим, компенсируются учреждениям здравоохранения за счет средств Минобороны России. Это – утопия.
А ведь решить этот вопрос можно 100%-ным перечислением социального налога на обязательное медицинское страхование за счет всех категорий населения, живущих на территории и получающих заработную плату, денежное довольствие, пенсию, социальные пособия из фонда занятости.
Помимо этого есть смысл ввести соплатежи населения не менее 1% от своей з/платы: в пределах 50 руб. за сутки в стационаре (гостиничные услуги), 15 руб. за первичное посещение амбулаторно - поликлинического учреждения взрослым и 7 руб. – детьми. Необходимо рассмотреть вопрос ценообразования платных услуг. Определить их себестоимость, состоящую не только из традиционно входящих в ее расчет з/платы персонала, участвующего в услуге (руководители, лаборанты), амортизационных расходов, медикаментов, но и ввести в накладные расходы коэффициент сложности и рентабельность в пределах 15%.
Самым главным и правильным решением станет возврат существовавшего ранее положения – все заработанные ЛПУ средства по платным услугам должны оставаться в распоряжении ЛПУ, без перечисления их в финансовые управления.
Проводимые различные тендеры (конкурсы) по централизованным закупкам медикаментов, медоборудования и питания и прочего лишают руководителей самостоятельности и маневренности в повседневной жизни ЛПУ.
Еще одним источником дохода ЛПУ является развитие добровольного страхования, на которое разработчики новой концепции развития ОМС возлагают большие надежды. Но добровольным такое страхование назвать сложно. Потому, что только единицы страховых медицинских организаций в России занимаются классической формой ДМС со страхованием риска, а в основном существует такой вид страхования, как монополисы. Монополисы и возвратное страхование не являются реальным страхованием, так как доходная часть не дает возможности формирования страхового (резервного) фонда, а, следовательно, не позволяет страховщикам принимать участие в развитии материально-технической базы ЛПУ, внедрению новых технологий, а также не обеспечивает стабильность самой страховой компании, так как все ассигнования, заработанные по этим видам страхования, идут на восстановление допущенных расходов и оплату труда медперсонала.
Классическая форма добровольного страхования хороша, но не в дотационных регионах и регионах, где большинство градообразующих промышленных предприятий находятся под внешним управлением, когда монополизированы все, кроме ОМС, виды страхования головными организациями, создавшими свои страховые компании, лишившими тем самым руководителей предприятий возможности работать с местными страховыми организациями.
Большой надежды на федеральные средства возлагать не стоит, так как в отчете рабочей группы МЗ и ФФ ОМС по выполнению обязательств трёхсторонних договоров (МЗ, ФФ ОМС, территория) сказано, что МЗ и ФФ ОМС свои обязанности выполнили на 99 %, чего не скажешь о территориях. Следовательно, нашей территории не получить этой дотации, потому что мы не выполняем свои обязательства сегодня, не выполним и те кабальные условия, которые предлагает новая концепция реформирования системы ОМС – обязательное перечисление в ФФ ОМС 2% от суммы собранных на территории средств. А любое неповиновение лишает территорию дотации. Все предлагаемые пункты концепции возможны только при поднятии экономики регионов до надлежащего уровня, чтобы самостоятельность региона – субъекта Федерации – была не на словах, а на деле. Для этого необходимо:
l прекратить банкротство предприятий и ввод внешнего управления;
l ослабить налоговое бремя, для чего большую часть налогов оставлять на территории;
l прекратить централизацию отраслей на уровне РФ, каждое градообразуещее предприятие должно жить жизнью территории, а не центра;
l при увеличении доли социального налога, направляемого в систему ОМС, сохранить прежний уровень отчислений в ФФ ОМС – 0,2 % от ФОТ или подходить дифференцированно к территориям, но в дотационных территориях процент отчислений оставить прежним;
l отказаться от мысли налоговой льготы по ОМС предприятиям, заключившим договор на работающих граждан по добровольному страхованию;
l граждан, имеющих семейный доход от 2 до 3,5 тыс. долларов в месяц, полностью перевести на добровольное страхование, при этом сохранить их процент отчисления на ОМС;
l поддержать предложение Пенсионного фонда о софинансировании по лекарственному обеспечению заболевших пенсионеров;
l сохранить на прежнем уровне бюджетное финансирование ЛПУ (ст.16, ст.12, ст. “Прочие расходы”), обеспечивающее материально-технический и кадровый потенциал лечебно – профилактических учреждений на современном уровне, централизованные закупки жизненно необходимых препаратов и обновление медицинских технологий.
Десятилетний опыт работы показал, что лучшего способа финансирования на сегодняшний день, чем финансирование по подушевому нормативу нет. К такому выводу приходят и другие территории (Красноярск, Томск и др). Немногие территории к этому готовы, но это необходимо сделать, причем лучше директивным способом. При этом фондодержателем всех средств необходимо сделать амбулаторно-поликлиническое звено. В основе оплаты труда медицинских работников должна лежать контрактная система с учетом наличия у работника лицензии на право заниматься тем или иным видом деятельности, а также сертификата, подтверждающего профессиональную готовность специалиста к сложным современным методам лечения больных. Это приведет к ненужности проведения лицензирования ЛПУ, для осуществления которого руководитель ЛПУ принимает меры по оснащению учреждения современным оборудованием, внедрению новых методов лечения и т. д.
Главная проблема в том, что в системе здравоохранения нет преемственности между прошлым и настоящим, нет надлежащего информационного обеспечения предполагаемых реформ отрасли. В частности, государство решает вопрос об отказе всей бюджетной сфере в гарантированной минимальной оплате труда и предлагает решать данную проблему на месте. Ни на уровне профсоюзов, ни в средствах массовой информации не обсуждается этот вопрос, как бы он обсуждался, если бы возмущались работники отраслей народного хозяйства (угольщики, химики, металлурги и т. д.).
Думаю, своевременной стала организация Российской медицинской ассоциации, которая наметила четкие мероприятия по защите интересов медицинского сообщества, его прав, повышению авторитета через контроль деятельности медицинских работников в вопросах переподготовки специалистов. Уже сейчас ассоциация является партнером МЗ РФ и есть надежда, что эта общественная организация будет достойным партнером правительству. Тогда ни одно важнейшее решение в области охраны здоровья населения и здравоохранения не будет проходить без надлежащей общественной экспертизы и одобрения, как это имеет место во многих странах мира.
Предлагаю не принимать новую концепцию по медицинскому страхованию, так как это концепция не приземленная, а завершить образованную 10 лет назад систему ОМС четким выполнением всех пунктов закона, положений, правил и других законодательных актов. Так как не завершив одного, не получишь результатов в дальнейшем. 16.12.2012
Посмотрите также:
 Что же это ВПЧ? Вирус папилломы человека насчитывает более 100 различных типов, которые могут вызывать... |
 Круглосуточный стационар - жизненно необходимое учреждение Большинство больниц России работают в амбулаторном режиме – таким называют лечение, когда... |
 Проблема остеопороза Профессор Ольга Михайловна Лесняк (президент Российской ассоциации по остеопорозу)... |
 Опрелости у маленьких детей Наиболее часто опрелости у детей обнаруживаются в паху и на ягодицах. Раздражение кожи... |
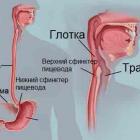 Распространенные болезни пищевода Пищевод представляет собой важный отдел пищеварительной системы, по которому в организм... |





